Содержание:
Всего около века назад диагноз скарлатина звучал, как приговор для ребенка. На тот момент от ее осложнений погибал каждый второй малыш, а выжившие нередко страдали всю жизнь от последствий в виде ревматического поражения сердца, почек или суставов.
В начале 20-го века была установлена микробная природа скарлатины и после широкого распространения антибиотиков в 50-60-х годах она перешла в ряд малоопасных детских инфекций. Однако, и поныне болезнь часто встречается среди населения в связи с особенностями ее возбудителя. Редкий ребенок переходит во взрослую жизнь, не переболев скарлатиной в какой-либо форме. Любому родителю важно вовремя заметить ее признаки и обратиться за квалифицированной помощью.
Возбудитель
Возбудитель скарлатины – гемолитический стрептококк группы А—один из самых распространенных микроорганизмов в человеческом организме. Он заселяет кожный покров и слизистые оболочки, его обнаруживают в ротовой полости, в зубном налете, на миндалинах. При нормальном иммунном статусе организма стрептококк не наносит тому никакого вреда, так как не может проникнуть в глубокие ткани, которые восприимчивы к его воздействию. Однако, стоит защитным силам незначительно ослабнуть, как он начинает агрессивно внедряться во внутренние среды тела человека.
Стрептококк вызывает настолько разные по клинике заболевания, что сложно было предположить их общую причину без микробиологических исследований. Помимо скарлатины он приводит к следующим болезням:
- Рожистое воспаление кожи;
- Эндокардит;
- Ангина;
- Менингит;
- Пневмония;
- Отит;
- Острая ревматическая лихорадка;
- Гломерулонефрит.
Такая «всеядность» объясняется обширным спектром агрессивных веществ, которые вырабатывает стрептококк. Кроме того, он вступает в крайне сложные отношения с иммунной системой человека и провоцируют развитие аутоиммунных заболеваний. Посему, скарлатина не столько опасна сама по себе (по сути, она является лишь разновидностью ангины), сколько возможными осложнениями.
Пути передачи и механизм развития болезни
Источником инфекции является больной человек или носитель. В окружающую среду он выделяет возбудителя во время разговора, кашля, чихания с капельками слюны. Стрептококк достаточно устойчив к различного вида воздействиям, поэтому некоторое время сохраняется на предметах обихода, игрушках, мебели. Основные пути передачи скарлатины это:
- Воздушно-капельный;
- Контактно-бытовой (через различные предметы, которыми пользовался больной).
Входными воротами инфекции являются:
- Носоглотка – чаще всего;
- Повреждения кожных покровов;
- Ожоги;
- Легочная ткань (крайне редко).
Проникнув через слизистую оболочку миндалин, стрептококк разрушает их ткань, чем вызывает местную воспалительную реакцию. В месте внедрения расширяются сосуды, увеличивается их проницаемость и происходит выход жидкой части крови в ткань. Формируется отек, появляются болевые ощущения. Воспалительная реакция призвана ограничить очаг инфекции и предотвратить распространение стрептококка по организму. Дальнейший сценарий зависит от работы иммунной системы.
Почему скарлатина встречается в подавляющем большинстве случаев у детей? Все дело в специфическом токсине, который стрептококк вырабатывает среди прочих. Называется он токсином Дика и действие его на ткани приводит к:
Повышению температуры (действует непосредственно на центр терморегуляции в гипоталамусе);
- Разрушению клеток;
- Снижению скорости деления и созревания клеток крови в костном мозге;
- Увеличению проницаемости сосудистой стенки;
- Расширению капилляров кожи;
- Воспалению верхних слоев дермы;
- Аллергической реакции.
Свое разрушительное действие он реализует только в организме людей, которые до этого с ним не встречались. Как правило, это дети дошкольного и младшего школьного возраста. У взрослых людей его быстро связывают защитные антитела, так как память о стрептококке и его токсине сохраняется в клетках иммунитета пожизненно. Повторная скарлатина возможна лишь в том случае, если токсин Дика обладает несколько иной формой и не связывается имеющимися антителами. В подавляющем числе случаев внедрение стрептококка в миндалины или кожу взрослого человека ограничивается местным воспалением в виде ангины или воспаления мягких тканей.
В достаточном количестве защитные антитела накапливаются в крови к 7-10 дню болезни, поэтому выздоровление приходится в среднем на этот период.
Клиническая картина
Инкубационный период скарлатины длится от 1 до 12 дней и в среднем составляет 1-3 дня. В течение такого времени после контакта с источником инфекции у ребенка отсутствуют какие-либо проявления, так как возбудитель и его токсины не накопились в достаточном количестве. По достижению необходимой концентрации их, развиваются клинические признаки болезни.
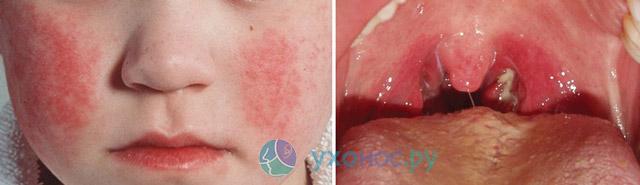
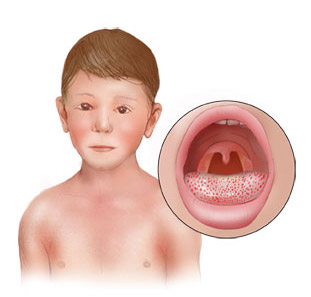
Симптомы скарлатины возникают остро и обычно начинаются с озноба, выраженной слабости, головной боли. Быстро поднимается температура тела до 38-39 градусов С. Лицо больного бледное, глаза блестящие, щеки и губы румяные. Ребенок жалуется на боль при глотании, отказывается от еды. При осмотре его горла можно увидеть набухшие и отечные дужки миндалин ярко-красного цвета, причем патологические изменения четко отграничены от окружающих тканей и не переходят на твердое небо. Такой зев называют пылающим, настолько выражено его покраснение. Под нижней челюстью и на передней поверхности шеи можно прощупать под кожей увеличенные лимфоузлы – они округлой формы, упругие на ощупь, подвижные.
Через 6-12 часов от начала заболевания на коже ребенка появляется сыпь. Ее появление обусловлено тем самым токсином Дика, речь о котором шла выше. Он вызывает расширение подкожных капилляров, выход из них жидкой части крови и местную воспалительную реакцию. Так как поражаются микроскопические кровеносные сосуды, сыпь при скарлатине мелкоточечная – каждый ее элемент не превышает 2-х мм в диаметре. Они могут так часто располагаться на коже, что между ними не остается никакого просвета. Элементы сыпи красного цвета, нередко зудят и ребенок может расчесывать их до крови.
Распространяется сыпь по телу постепенно. Сначала она появляется ближе всего к месту внедрения возбудителя, то есть, в большинстве случаев это лицо, шея, плечи. Конечности и туловище покрываются ей несколько позже. Характерным является расположение элементов сыпи: наиболее густо они лежат в местах сгибов конечностей (в подмышечных впадинах, локтевой ямке, паху) и на боковых поверхностях туловища. В этих областях они нередко сливаются и формируют сплошные красные или багровые полосы. Сыпь при скарлатине никогда не захватывает участок лица между носом и верхней губой (носогубный треугольник). Лицо у больных детей приобретает характерный вид: красные щеки резко контрастируют с бледным носогубным треугольником. Это один из отличительных признаков болезни.
Максимально выражена сыпь на 2-3 день болезни, после чего она бледнее и полностью исчезает к 7-му дню. В этот же период начинается шелушение кожи, особенно кончиков пальцев и стоп. Замечено, что чем ярче и обильнее была сыпь, тем интенсивнее и дольше шелушится эпителий. С подошвы стоп кожа может сходить целыми лоскутами. В последнее время тенденция такова, что шелушение выражено слабо или отсутствует вовсе.
Язык больного в первые дни сухой и обильно покрыт серо-белым налетом. К 3-4 дню болезни он постепенно очищается и приобретает ярко-красный цвет. Его многочисленные вкусовые сосочки отечны и видны на поверхности в виде небольших бугорков. Такой язык – яркий и зернистый – принято называть малиновым языком он также является характерным признаком скарлатины. Цвет его нормализуется к 7-10 дню болезни, зернистость сохраняется чуть дольше.
Последствия
Осложнения скарлатины развиваются в течение первых недель после выздоровления. Чаще всего они представлены:
- Отитом либо синуситом – проявляются в виде головной боли, боли в ушах, заложенности носа, снижения слуха. Возможна повторная лихорадка и общее ухудшение состояния ребенка.
- Миокардитом – воспалением сердечной мышцы. Именно такая форма осложнений приводила к смерти большого количества детей. Заподозрить миокардит можно по слабости, бледности и одышке, которые возникли у ребенка после перенесенной болезни (в среднем на 8-14 день после выздоровления). Повышается и в течение длительного времени держится температура в пределах 37-37,5 градусов С.
- Нефритом – воспалением почечной ткани. В большинстве случаев он протекает незаметно для ребенка, так как не доставляет никакого дискомфорта. Обнаружить патологию почек помогает общий анализ мочи, в котором повышено количество клеток крови и белка. В тяжелых случаях у ребенка возникают отеки на лице и конечностях, увеличивается количество выделяемой мочи, ему приходится вставать ночью в туалет.
Кроме воспалительных болезней стрептококковая инфекция чревата развитием аллергических и аутоиммунных состояний. Возбудитель вырабатывает белки, которые по структуре очень похожи на элементы соединительной ткани человека. Поэтому иммунная система синтезирует антитела, атакующие собственные ткани организма. Чаще всего агрессия приходится на суставы и клапаны сердца – так формируется ревматизм суставов и ревматический порок сердца.
Еще одно аутоиммунное заболевание – гломерулонефрит. Это хроническое воспаление ткани почек, нарушающее их нормальную работу. В итоге почечные канальцы пропускают в мочу крупные белковые молекулы, которые в норме должны оставаться в плазме крови. Больных беспокоят выраженные отеки, анемия, повышение артериального давления.
Многие мамы слышали, что инфекции, перенесенные в детстве могут негативным образом сказаться на половой функции их сыновей в будущем. Скарлатина не вызывает поражения яичек, поэтому последствия для мальчиков ничем не отличаются от таковых для девочек. Следует отметить, что в условиях современной антибиотикотерапии осложнения у детей встречаются редко.
Диагностика
Диагноз скарлатина устанавливает врач-педиатр у детей и терапевт у взрослых. Обычно для этого достаточно осмотра больного, сбора жалоб и анамнеза, при условии типичного течения болезни. Уточнить диагноз и степень тяжести скарлатины помогают:
- Общий анализ крови – инфекционное воспаление приводит к уменьшению количества эритроцитов, повышению лейкоцитов с преобладанием юных форм, резкому ускорению СОЭ.
- Общий анализ мочи – острое воспаление и осложнение в виде нефрита вызывают повышенное выделение белка с мочой. Кроме того, в ней можно обнаружить достаточное количество клеток крови и их остатков – цилиндров почечных канальцев.
- Антитела к стрептолизину О – анализ позволяет установить стрептококковую природу болезни. Сдают его с интервалом в 7-10 дней, об инфекционном процессе говорит увеличение концентрации антител в крови в 4 и более раз.
- Бактериологический посев – у больного в обязательном порядке берут мазок с зева, который засевают на стерильные питательные среды. Через 3-5 дней на них появляются колонии гемолитического стрептококка, на них можно проверить его чувствительность к антибиотикам.
- ЭХО-КГ и ЭКГ выполняют при подозрении на миокардит. Ультразвук позволяет оценить структуру сердечных клапанов и миокарда, а ЭКГ обнаруживает нарушения сердечного ритма.
Анализы сдают в день обращения к доктору и через 7-10 дней. Контрольные исследования проводят через 3 недели от начала болезни.
Лечение
Лечение скарлатины проводят как в стационаре, так и в домашних условиях. Госпитализации требуют следующие случаи:
- Тяжелая и среднетяжелая форма скарлатины;
- Нахождение ребенка в детских коллективах с круглосуточным пребыванием (санаторий, школа-интернат, детский дом);
- Наличие в семье ребенка младше 10 лет, который ранее не болел скарлатиной;
- Занятость родителей в сфере дошкольного образования, медицины (хирурги, акушерки, акушеры-гинекологи, персонал детских стационаров и поликлиник);
- Невозможность изолировать ребенка дома и ухаживать за ним.
Несоблюдение данных правил приводит к распространению скарлатины и ангины в детских и взрослых коллективах.
На время острого периода болезни показано обильное теплое питье с высоким содержанием витамина С: ягодный морс, компот из сухофруктов, отвар шиповника, чай с лимоном. Следует ограничить в питании поваренную соль и белок: токсическое влияние стрептококка на почки снижает их фильтрующую способность, в связи с чем они могут не справиться с высокой белковой или водной нагрузкой. Соль, как известно, способна задерживать в организме жидкость. Рекомендовано соблюдать постельный режим, прогулки на открытом воздухе возможны не ранее, чем через неделю от начала болезни.
Лечить скарлатину антибиотиками – дело благодарное, маленькие и взрослые пациенты быстро идут на поправку. Обычно для этого используют препараты пенициллинового ряда. В стационаре их вводят внутримышечно от 4 до 6 раз в сутки, в домашних условиях назначают антибиотики внутрь. Курс лечения составляет 3 дня, после чего в мышцу вводят пролонгированную форму пенициллина – бициллин-5. Он медленно высвобождается из тканей и обеспечивает антибактериальную защиту в течение нескольких недель. Такая мера позволяет предупредить осложнения скарлатины.
При непереносимости пенициллинов или аллергии на них для лечения назначают антибиотики макролиды (олеандомицин). Их принимают внутрь в течение 5-ти дней 4 раза в сутки.
В особо тяжелых случаях может потребоваться дезинтоксикационная терапия: внутривенное введение физраствора, глюкозы, витамина С. Обычно с подобной функцией справляется большое количество жидкости, которую больной принимает сам. При выраженном зуде возможно применение антигистаминных препаратов внутрь (тавегил, зодак, диазолин). Физиотерапевтическое лечение включает в себя согревающие повязки на область пораженных лимфоузлов и токи ультравысокой частоты в период выздоровления.
Местное лечение заключается в частом полоскании горла (каждые 2-3 часа) отваром ромашки, содовым раствором, раствором Люголя, мирамистином и другими антисептиками. При выраженной боли в горле можно применять ингаляторы с анестетиком (гексорал).
Выписку осуществляют после полного выздоровления и не ранее, чем на 10-й день после заболевания. Посещать детский сад или первые два класса школы ребенок сможет только через 22 дня от начала болезни. Дети старшего возраста возвращаются к занятиям сразу по окончании стационарного лечения.
Профилактические мероприятия
Профилактика скарлатины включает в себя массовые и индивидуальные мероприятия. Детский коллектив, в котором был выявлен больной наблюдают в течение 7-ми дней: малышей ежедневно осматривает медработник, он оценивает состояние из зева и температуру тела. Детей с выявленными в этот срок ангиной, тонзиллитом отстраняют от посещения сада на 22 дня. Помещение, в котором находятся малыши тщательно обрабатывают с хлорсодержащими веществами, воздух кварцуют, увеличивают кратность и продолжительность проветриваний. Такие же правила соблюдают при выявлении скарлатины у учеников первых двух классов школы. На группу или класс накладывают карантин сроком на одну неделю.



 Повышению температуры (действует непосредственно на центр терморегуляции в гипоталамусе);
Повышению температуры (действует непосредственно на центр терморегуляции в гипоталамусе);